大腸直腸癌概論

文/陳建志醫師 (大腸直腸外科)
癌症篩檢計畫已見成效
根據國民健康署發佈的2016年癌症登記,大腸直腸癌仍蟬連第一名,男女合計大腸直腸癌的發生率仍然是最高的,一年的新發生病例數超過15,000人。從2008年開始,政府進行了糞便潛血反應篩檢計劃,如同所有癌症篩檢一樣,目的是希望找到早期的癌症。2008年開始篩檢時,確實造成初次診斷大腸癌的比率升高,從2008年到現在,今年是第一年開始看到大腸直腸癌每十萬人的發生率下降,雖然幅度並不大,但是也證明篩檢的效果,開始反映在總人數下降。
其次,從2008年開始篩檢之後,我們發現大約四年後也就是2012年,因為篩檢而發現的大腸癌,整體而言,治癒率會上升,死亡率會下降。臺灣地區大腸直腸癌的病人,在沒有篩檢之前,初次診斷就已經非常嚴重的,例如第四期的比率,原本是在20-25%之間,但在篩檢之後,下降到約15%。雖然大腸癌發生率還是很高,總人數還是最多,但是病人分布開始往較輕微的區塊移動,也就、臨床上發現有更多的病人是屬於零期癌,一期癌或二期癌,而第三期與第四期的比率,隨著篩檢的效果漸漸出來,尤其第四期比率可以看到明顯下降。
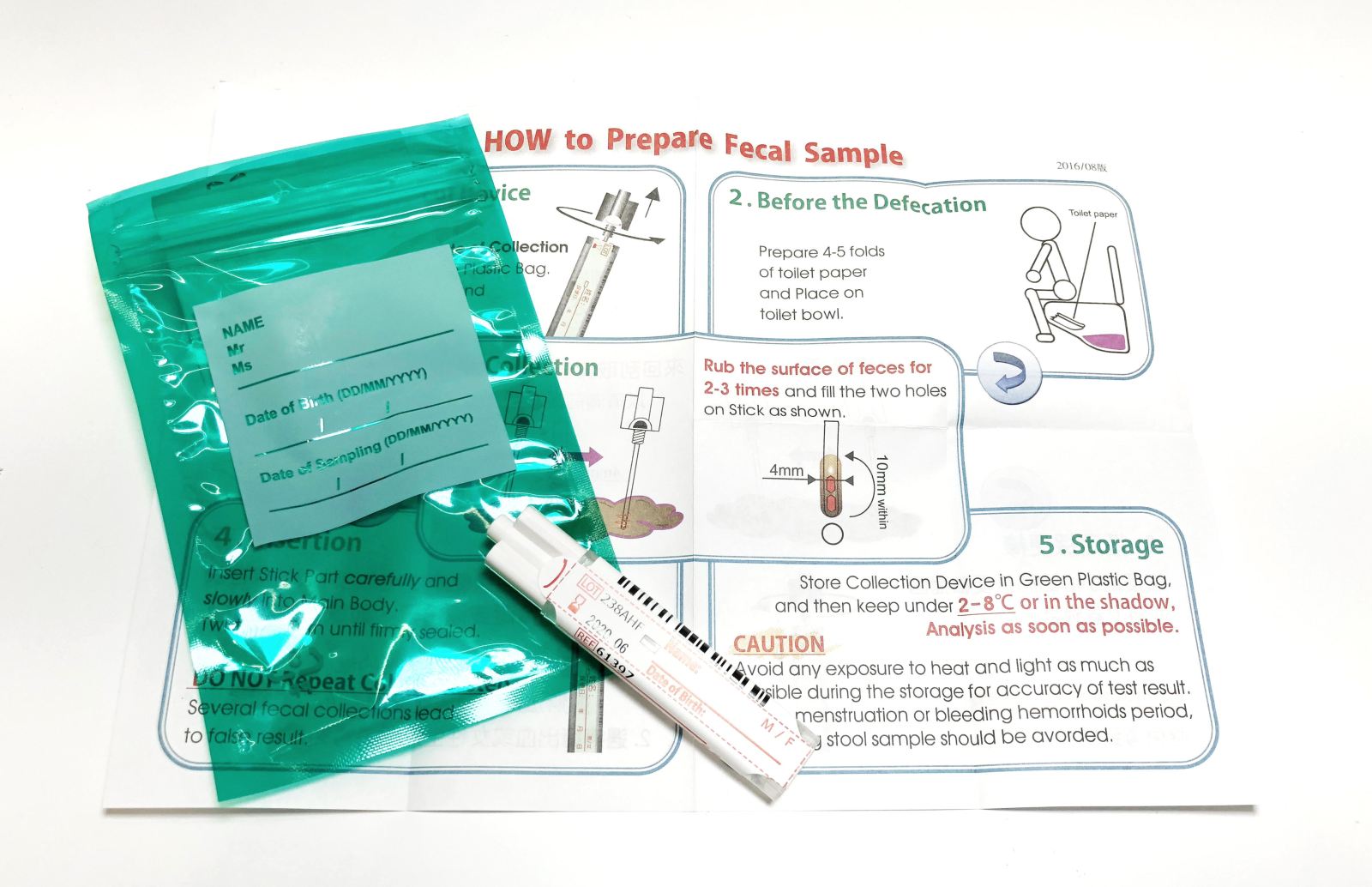
糞便潛血檢查
目前臺灣地區設定的糞便潛血檢查標準是五十歲到七十四歲的人。去年美國有一篇報導,來自類似癌症登記的美國政府單位,建議把癌症篩檢年齡往下降,降到四十五歲甚至是四十歲,原因是因為看到很多年輕的大腸直腸癌病人。其實臺灣原本設定的年紀是五十歲到七十歲,後來提高到七十四歲,兩年前也開始思考,是否應該把年齡往下拉到四十五歲,甚至比照乳癌標準,如果有家族史,應該更早,也許四十歲就開始篩檢大腸直腸癌,但後來受限於經費並沒有這樣做。目前為止,還是設定五十歲到七十四歲的成年人,如果在兩年內沒有接受過大腸直腸癌的篩檢,或是大腸鏡檢查,就符合採集糞便接受檢查。基本上臺灣有能力執行的單位,亦即,符合國家設立的點,非常非常的多,從衛生所到各級診所,各級醫院都可以做。如果呈現陽性反應,後續就需要大腸鏡檢查。
大腸鏡檢查
這個部份是比較困難的。回到前述,如果以數字來解釋,一千個人去做糞便潛血反應篩檢,會有六十個是陽性的,這六十位假設都做了大腸鏡檢查,發現大腸直腸癌的比例約是百分之五,也就是大概有三個人真的罹患大腸直腸癌。我們最在意的問題就是所謂的陽追率,也就是當病人是陽性反應,我們追回這些病人來做大腸鏡的比例,事實上偏低,目前大約一半左右。這是因為,多數人對大腸鏡會有恐懼感,或是排程耽擱很久,擔憂檢查過程很辛苦等,如果沒有做無痛麻醉,多數人會對過程覺得害怕。健保目前依然無法提供麻醉給付,這一點也是必須要再改進的。

治療方式日新月異
疾病的治療,挑選正確手術方法非常關鍵,但這需要依賴詳細收集資訊,尤其是在疾病初期,把疾病整體狀況分析清楚,然後挑選對病人最有效的治療方式。和信醫院在二十幾年前,是全臺灣對大腸直腸癌病人做多科模式治療的第一家醫院。運用國外新的治療觀念,我們對於比較嚴重,局部腫瘤比較大,侵犯比較廣泛的病人,會先進行化學治療再加上放射腺治療,把腫瘤縮小,然後再動手術。在那個年代,我們得到的好處是,大幅提升了疾病治癒成果,也減少了疾病未來復發的可能。後來全世界的醫院都往這方面發展,這個治療模式也就成了近年來對局部進展期直腸癌的治療準則。
然而,當疾病發現越來越早,疾病很嚴重或非常晚期的病人越來越少,大家開始反思,是否需要對這些相對早期的病人,投入這麼多的資源,或是在他們身上做這麼多治療?因為治療固然能夠提升疾病療效,但是同樣的也會加重病人的負擔,甚至增加長期的後遺症,例如放射線治療,可能會讓肛門功能變差,或是周遭原本正常器官的傷害。因此,這幾年開始,我們把努力的重點放在早期或相對早期的病人做更細緻的分類。我們將這些病人進一步區分,哪些病人做這些治療會有幫助。若某些額外治療沒有幫助的,我們就不需要做那麼多,而是回到直接以手術處理。
另外,現在的手術技術已非三十年前可同日而語。無論是微創手術,機械手臂手術,我們都可以達到比三十年前更好的品質與結果。當手術結果對某些人的效果非常好時,我們也減少了這些病人因為接受其他治療的後遺症。所以整體而言,幫助病人制定好的治療策略,除了考慮病情之外,我們也會考慮到科技與藥物的進展。例如現在有許多新的藥物出現,包括標靶治療,包括非常熱門的精準醫學免疫治療,這些都會慢慢的改變整個癌症治療的樣貌。所以,幫助病人制定治療計劃時,我們也不斷的求知更新,或許現在覺得理所當然的觀念,一兩年後會因為新的證據與新的療法出現,而有不一樣的想法。
