攝護腺癌診治的近期發展

訪 談 人:鄭鴻鈞醫師 (放射腫瘤科主任)
訪談對象:泌尿系癌多科整合診治團隊
林育鴻醫師 (泌尿外科醫師)
鍾邑林醫師 (放射腫瘤科醫師)
訪談匯整:陳昭姿藥師 (藥學進階教育中心主任)
臺灣攝護腺癌發生率持續上升,晚期診斷比例偏高
鄭醫師:很高興邀請到和信醫院泌尿外科林育鴻醫師與放射腫瘤科鍾邑林醫師一起來談談攝護腺癌診治的發展。首先請問林醫師,過去十年來臺灣攝護腺癌的發生率?
林醫師:臺灣攝護腺癌的發生率持續快速上升,根據國健署最新發佈的癌登報告,攝護腺癌年度新病例超過五千人,比前一年多約250人,比十年前多約2300人,更是二十年前的五倍以上,佔總癌症比率由2.5%翻倍為5%,排名從第七上升到第五位。或與飲食習慣西化有關,例如美國白人的攝護腺癌發生率是臺灣的4-5倍,但也很可能是我們早期診斷的工作做得不夠好。美國攝護腺癌發生率於1980-90年代快速上昇,因為早期診斷攝護腺特異性抗原(PSA)工具的普遍應用;但1995年後即趨於平穩、維持9成以上是初期癌症,其死亡率逐年下降。但是臺灣攝護腺癌的死亡率仍處於上升曲線,初期癌診斷率仍未超過五成。
鄭醫師:臺灣攝護腺癌病人被診斷時多是比較晚期,是否能談談這幾年有沒有改善?用什麼方法來改善?印象中和信醫院早期的攝護腺癌病人,可能是60% 以上?
林醫師:過去缺乏有效診斷工具,病人經常是因骨頭疼痛急診,才發現有全身轉移來自攝護腺癌。很遺撼的,現在還是有不少這此類病人出現在我的門診,他們的共同點是成百上千超高的PSA,並且不乏有下泌尿道不適症狀,假如能早點警覺,在PSA還是個位數時診斷,該有多好?
PSA篩選,是判斷積極追蹤或啟動治療之重要參考
鄭醫師:近十年我們的初診病人一半以上屬於晚期,所以也就是在美國停止PSA篩檢以後的事。請林醫師告訴我們,到底美國發生了什麼事情。
林醫師:十多年前美國醫界盛行"不應該用PSA篩檢攝護腺癌"的聲浪,儘管泌尿科醫學界並不同意。當時手術技術不成熟,併發症多,許多病人在根治癌症的同時,承受終生尿失禁之苦,當時臺灣也跟進了。比起歐美國家,臺灣的家庭醫師制度並不成熟,錯失了建立普及化應用PSA偵測早期攝護腺癌的機會(PSA曾經是五大癌症篩檢項目之一)。 舉例來說,美國50歲以上男性每兩年有一次PSA篩檢;反觀臺灣,我估計需要抽血做PSA檢查的男性,大約只有三到四成會固定去遵行。PSA是目前唯一可以早期篩檢攝護腺癌的工具,但是醫界反而聚焦於是否過度治療的問題。對此,這些年來手術技術成熟、微創手術的引進,大幅減低尿失禁等嚴重併發症,同時 "積極追蹤,暫不治療" 的觀念也被引進預後良好的極早期低惡性癌上,過度治療的問題事實上已經解決了,我們會諮詢病人,視其意願提供治療建議。
鄭醫師:據了解,早期攝護腺癌的治療,近年有新的研究發表,可否分享?
林醫師:早期攝護腺癌病人年齡偏高,不必然死於攝護腺癌。早期攝護腺癌其實進展不快,年紀大或身體狀況不好時,手術的好處不見得比害處多,所以才出現這些不一定每個人都要做篩檢的想法,但前提是:「要諮詢泌尿科醫師評估風險利弊,再由病人決定是否要做檢驗」。但其實我們想要改變,希望用PSA更早發現攝護腺癌。在初期時,若惡性度低且腫瘤量少,我們可以先讓病人選擇不治療,進行密切追蹤,當疾病進展時再來做手術。
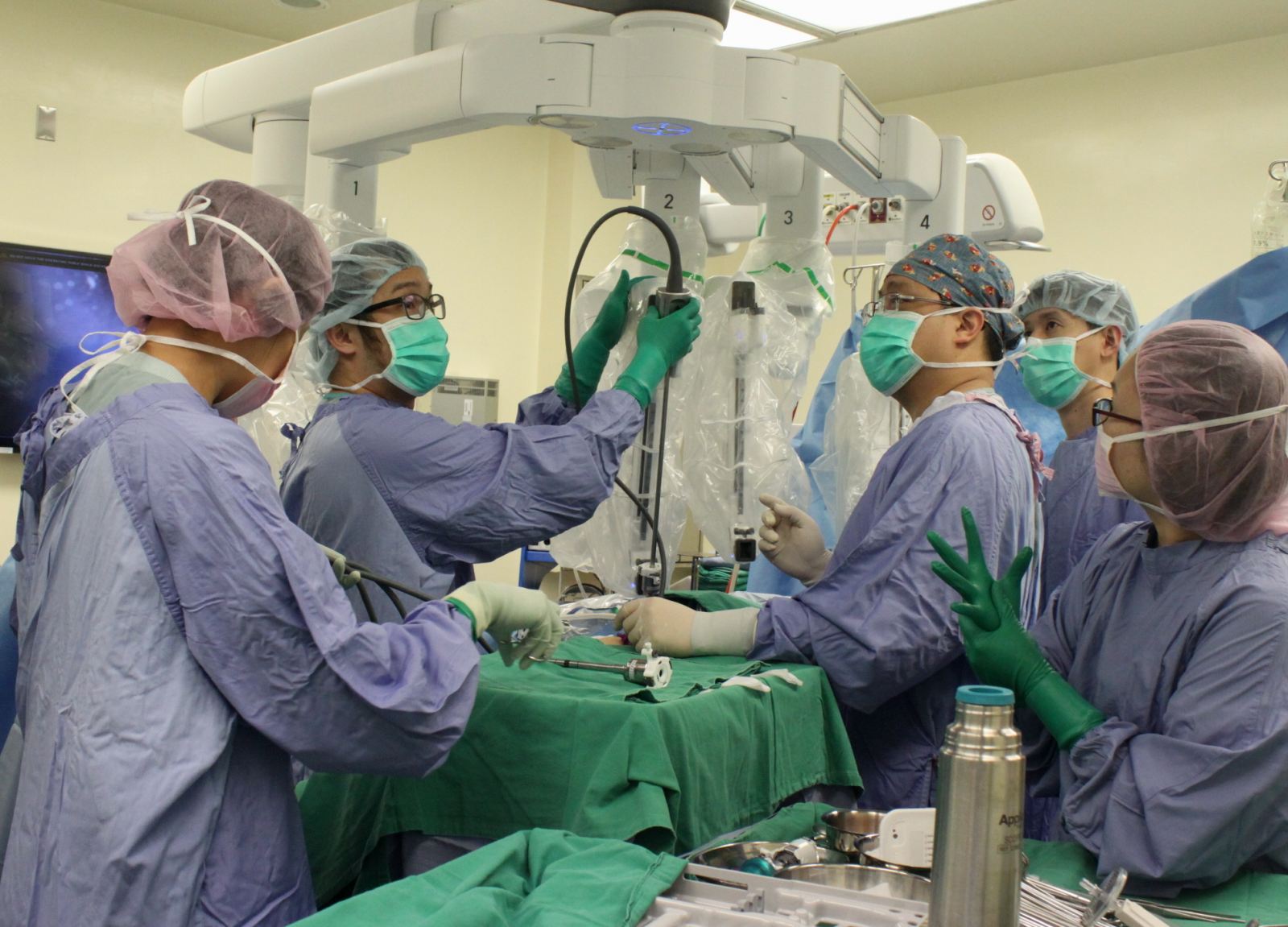
達文西手臂手術加速術後復原,減輕尿失禁問題
鄭醫師:所以,這是積極追蹤,而非不治療。不治療與積極追蹤是不同的概念。另外,和信醫院三年前引進第四代達文西手術機器,請問這個機器對早期的攝護腺癌手術,可能帶來什麼好處?
林醫師:達文西機器手臂手術其實就是進階微創手術,我們希望在達到根治疾病的同時,帶給病人的創傷越小越好。所以,此項手術的好處是恢復較快與併發症減少,這三年來我們的病人也確實如此,最明顯的,術後尿失禁情況大幅度改善。我有好幾位病人,拔除手術尿管後,都沒有尿失禁問題。如此,可以把手術適用範圍訂的更寬廣,幫助有需要手術的病人。自然,如果病人不需要,我們也會誠實告知,等待適合的情況。
鄭醫師:以前的病人,手術後至少要帶尿管一個月。請問,為何這臺機器可以讓尿失禁減少?
林醫師:主要原因就是微創。手術時在肚子上打幾個洞,器械伸入到最深的骨盆腔裡去做切除。過去手術後容易有尿失禁與勃起功能障礙,這是因為要切除病灶時,亦即攝護腺,可能傷及旁邊神經與血管組織。微創手術系統可以放大整個畫面十倍,同時又有3D立體空間視野,看起來非常清晰,我們使用小的器械伸進去,只做必要的切除,減少損傷正常組織的機會,好處就是創傷減少,且能把腫瘤切除乾淨,病人自然恢復快。
放射治療技術進展,可提高每次劑量,縮短療程次數
鄭醫師:放射線治療對於早期攝護腺癌病人有很多優點,麻煩鍾邑林醫師談談,近期的放射線治療有哪些進步。
鍾醫師:放射線治療運用於攝護腺癌有非常久遠的歷史。早期的放射線治療,每天2 Gy劑量,做38次或40次,將近兩個間,因為周一到周五治療,每天一次,週六與日休息。現代放射線的照射技術比以前進步非常多,除了機器本身有點像光子刀,治療中我們還可以根據病人的呼吸或是位置移動,而有位置的改變來減少膀胱跟直腸的傷害,所以,可以把每天的劑量拉高,從2 Gy提高到3 Gy,甚至提高到4 或5 Gy,因此療程可以縮短成一個月。
美國去年發表的臨床研究報告顯示,如果每天3 Gy劑量只要做20次,大約是四周,與過去兩個月的照射,治療結果是相近的,毒性也沒有較高,但是對病人的便利性提高很多。基於近期的機器進步,精準度也提高,有人建議是否可以把20次的治療再縮短或用更高的劑量,例如每天10Gy做五次,周一到週五。當然,這件事需要長期追蹤,探討對PSA控制是否更好,膀胱與直腸的傷害是否減少,或至少和之前做法的結果一樣?隨著軟硬體的進步,加上現代對攝護腺癌高精準度的治療,治療時間確實縮短非常多,病人不用再舟車勞頓。和信已開始採用比較快的方式,大約一個月內就讓病人完成療程。這幾年的經驗顯示,新的機器對病人的毒性沒有特別增加,病人的治療相對輕鬆。
鄭醫師:另外,因為攝護腺癌病人平均年齡68歲,如果病人的身體狀況好,適合麻醉,我們會鼓勵做手術治療,但如果麻醉有風險,我們就會像鍾醫師所說,採用精準的方式,用比較快的方法,減輕病人長期來醫院治療的負擔。
請問林醫師,過去轉移性攝護腺癌基本上不會建議做手術與放射線治療,但是去年觀念好像有些改變了。為什麼有轉移的病人,如今可以做手術,也可以接受放射線治療?
林醫師:過去因為治療工具很少,對於攝護腺癌轉移,只有荷爾蒙療法,但荷爾蒙治療早或晚開始,對病人的存活率並沒有差別,因此我們認為病人若有轉移就不適合做局部治療,包括手術或放射線治療,如果要做放射線治療,也是輔助性質,為了控制局部症狀。如今,能有效治療攝護腺癌全身轉移的藥物,已超過五種以上,合併使用,能讓病人存活超過五年,所以,現在考慮的點是,該用哪一種治療或合併什麼治療,可以達到最佳效果,局部治療也是選項之一。局部治療可以移除最大的病灶,也就是攝護腺,轉移出去的病灶或可使用放射線治療加上其他治療,根據病人的狀況,因為手術或放射線治療只是整體治療的一部份。所以,對於已轉移的病人,如果局部症狀比較嚴重,轉移的病灶在比較有效的控制下,病人若有意願,可以考慮用手術或放射線治療來控制局部症狀。
(左:鄭鴻鈞醫師, 中:林育鴻醫師, 右:鍾邑林醫師) 華健淵攝
基因解碼,有助提供病人客製化治療
鄭醫師:鍾醫師在生物學領域有極其權威的專精,請鍾醫師談談轉移的病人採用局部治療,無論是手術或放射線治療,背後的生物學原理是什麼?
鍾醫師:藉由基因解碼,逐漸了解攝護腺癌的基因變化。癌症的變化有幾個分類,一類是基因突變,相對沒有那麼劇烈,癌症進展相對緩慢,但即便相對緩慢,有些還是會轉移。轉移出去以後,因為轉移的位置與轉移的點並不多,比較精準的PSMA SCAN,可以在PSA很低的時候,偵測到很小的轉移點,加上現代放射線的精準度佳,這幾年來醫界比較積極使用於身體狀況很好,骨頭沒有疼痛的病人。臨床實驗指出,即便轉移,有一群病人確實在積極治療下,五年的生活品質與存活率改善很多。因此,讓人感覺,是否可在腫瘤轉移數目還不是很多時,可以更早介入積極治療。目前已知的攝護腺癌基因,大概10% 與遺傳有關,對於基因突變明顯,基因轉變速度超越對病情控制的兩三年內,我們當然不會鼓勵這群病人使用放射線治療,反而應該接受全身性治療,例如,我們會尋找化學治療或是新的荷爾蒙治療。
所以,並非每個病人都適合全身性治療,放射線治療也非針對所有轉移的點都去照射。根據攝護腺癌病人的切片,我們對病理基因有所了解後,會據此作判斷,若是屬於轉移風險比較低,可以做更精準的PSMA SCAN去了解全身轉移點的位置,然後做精準的全身多部位放射線治療,
但這因人而異。未來,我們將根據臨床風險與生物學特性,提供病人特製化的治療。
鄭醫師:請問針對這種轉移的概念,目前接受的定義是什麼?
林醫師:對於轉移性攝護腺癌,例如寡轉移性攝護腺癌,一般認定是只有骨頭轉移,沒有其它內臟轉移,且骨頭轉移病灶少於四處,如此,我們就會針對原發病灶攝護腺與轉移病灶,檢視是否能做更多的局部治療,以達到根治的可能。另外,轉移處很多的時候,全身性治療,例如前述提到的傳統荷爾蒙治療,現在的觀念是,在荷爾蒙有療效時,就合併使用化學治療,或是新的荷爾蒙治療,如此,讓荷爾蒙壓制腫瘤細胞的時間大幅延長。這部份因為健保尚未開放給付,目前做法是讓病人與腫瘤內科醫師溝通,然後同意自付再來進行。
鄭醫師:剛才提到寡轉移的定義,主要就是骨頭轉移,轉移的部位有些是採三個,有些是五個,林醫師提到四個,這之間就是要考慮病人的身體狀況。所以,對於攝護腺癌,目前想法更為積極,因為大部份病人可以活超過五年甚至十年。林醫師提到的全身性治療,即是使用新一代的荷爾蒙治療,以及化學治療;有些則是要用林醫師提到的所有轉移病灶都做放射線治療。面對這些選擇,你如何向病人建議?
林醫師:有效的治療工具其實很多,重點是次序,以及能否合併使用。哪個先,哪個後,目前還沒有確切的指引,尤其是局部治療是否合併全身性治療。我通常會用現有的數據告訴病人,可能的好處與壞處,主要是要看病人的症狀。如果局部症狀明顯,影響生活品質,局部的手術切除或是放射線治療,就有幫忙。另一方面,其實就是很多治療都提前使用,例如化學治療與自費荷爾蒙,但也要考量病人負擔能力。荷爾蒙治療本身就能控制一段時間,如果病人年輕力壯,五六十歲,我們會選擇在他身體狀況好的時候積極治療,設法大幅延長這一段時間,讓腫瘤失控的時間延緩出現。
攝護腺癌功能團隊討論個別病人治療計畫
鄭醫師:面對這麼多的治療選擇,不同醫師可能有不同意見,和信醫院如何解決?
鍾醫師:和信最大的特色是每個星期會有功能性團隊會議,包括外科,內科,放射腫瘤科甚至病理科等醫師,討論病人的所有狀況。治療的選擇常常牽涉到個人問題,包括年紀,共病,例如糖尿病,還有心臟血管問題等。舉例而言,雖然前面提到已有轉移時,因為攝護腺癌與男性荷爾蒙有關,荷爾蒙治療常是第一優先,可是,如果病人的心臟血管無法承受荷爾蒙引起的壓力,甚至有中風或是心肌梗塞的風險,此時,就必須另作考量。所以,有時候,我們會考慮是否用放射線治療先抑制腫瘤,再降低荷爾蒙用量,以減少心臟的壓力。或是,當病人在外院已接受治療,第一線荷爾蒙治療失敗,此時我們要啟動第二線荷爾蒙治療,或是開始化學治療,但可能傷及骨髓或神經系統,或腎臟功能受到影響,基於這些考慮,包括腎功能,年紀,用藥史等,我們會參考後再決定用藥次序。所以,對於這種比較複雜的病人,會經過稱為多科整合治療程序,才能提供病人完整周全的治療計劃。簡而言之,面對病人絕非就是不變的第一線,第二線,第三線,而是一個多科整合會談的結論,然後與病人討論,才按照治療計劃去進行,這些都需要家屬,病人與各科醫師之間完整的溝通。
鄭醫師:這正是科學帶來的進步,病人的存活率提高了,但是醫師的考量相對也增加許多,例如共病,年齡,經濟負擔等都很重要。此外,前面也提到健保尚未給付的新藥問題。感謝兩位醫師,讓我們對攝護腺癌有了初步的了解。
有關〈攝護腺癌的全身性治療〉請見Vol.05

